I. Đại Cương:
– Tắc mật là tình trạng tắc đường bài xuất mật ở trong hay ngoài gan, làm mật ngấm vào máu, gây vàng da và niêm mạc, nhiễm độc hệ thống thần kinh, thay đổi sinh hóa…
– Khi có tắc mật sẽ dễ dẫn tới nhiễm trùng đường mật do vi khuẩn sẽ phát triển trong đường mật. Vi khuẩn có thể xâm nhập vào máu gây nhiễm khuẩn huyết, nguy cơ tử vong.
– Tắc mật lâu ngày dẫn đến xơ hoá khoảng cửa, gây xơ gan mật.
– Phân loại của Bismuth dựa theo vị trí tắc:
Nhóm I: Tắc ống gan chung hoặc ống mật chủ
dưới vị trí ngã ba đường mật.
Nhóm II: Tắc mật do u phát triển tại vị trí ngã ba đường mật
Nhóm III:
IIIa: Tắc do u xâm lấn sâu vào ống gan phải.
IIIb: Tắc do u xâm lấn sâu vào ống gan trái.
Nhóm IV: U phát triển xâm lấn cả ống gan phải, ống gan trái
và ống gan chung, ống mật chủ gây tắc mật.

– Tắc mật gây ra các triệu chức chính:
Đau vùng gan âm ỉ, liên tục, kéo dài
Vàng da, vàng mắt, chán ăn
Ngứa do dị ứng muối mật
Phân bạc màu, ỉa phân mỡ hay ỉa lỏng.
Sốt liên tục với các trường hợp nhiễm trùng đường mật, nhiễm trùng huyết, mạch chậm.
Khi chức năng gan suy do tắc mật sẽ dẫn tới giảm khả năng tổng hợp Prothrombin và giảm hấp thu VitaminK gây rối loạn đông máu và xuất huyết.
Về xét nghiệm, tắc mật gây tăng Bilirubin trong máu, tăng men gan nếu có viêm gan, giảm Prothrombin máu. Số lượng bạch cầu tăng trong máu nếu có nhiễm khuẩn.

Hình minh hoạ: Vàng da – vàng mắt (nguồn: internet)
– Khi các nguyên nhân gây tắc mật không thể loại loại bỏ bằng phẫu thuật hoặc không cần thiết phải phẫu thuật; đặt stent đường mật là phương pháp điều trị tạm thời cho kết quả khá tốt
II. Chỉ Định:
a. Các trường hợp tắc mật do các nguyên nhân ác tính không còn chỉ định phẫu thuật như:Ung thư đường mật vùng rốn gan và ống mật chủ,U đầu tụy,U túi mật xâm lấn, U di căn gan, Hạch vùng rốn gan, U bóng Vater.
b. Các trường hợp tắc mật do các nguyên nhân lành tính (chưa áp dụng ở Việt Nam):
Chít hẹp đường mật sau can thiệp ( phẫu thuật, nội soi lấy sỏi..)
III. Kỹ Thuật Tiến Hành:
Chuẩn bị bệnh nhân.
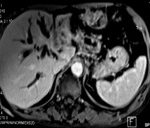
Xác định vị trí khối u, vị trí hẹp tắc, mức độ giãn của đường mật, bằng cắt lớp vi tính hoặc cộng hưởng từ, tốt nhất là sử dụng MRI 1.5T, sử dụng các chuỗi xung cơ bản trước và sau tiêm, chụp MRI đường mật – tụy (MRCP) .
Làm các xét nghiệm: CTM, đông máu, Bil máu, pro máu, men gan, amylase máu, CA19-9, CEA…..
Tiêm tĩnh mạch 200 mg/12 h kháng sinh Ciprofloxacin trước 24-48h.
Nhịn ăn 6 tiếng trước làm thủ thuật.
Các bước tiến hành trên máy siêu âm và chụp mạch số hoá xoá nền:
– Với can thiệp đường mật qua da, chỉ cần gây tê dưới da và gây tê bao gan là đủ, không cần gây mê tĩnh mạch, trừ những trường hợp bệnh nhân quá lo lắng, không thể hợp tác.
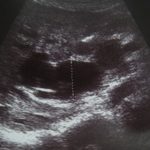
– Chọc kim (Chiba) qua da dưới hướng dẫn siêu âm vào đường mật, chụp đường mật xác định vị trí hẹp tắc.
– Chọc vào đường mật kim Angiocath 16G dưới hướng dẫn của DSA để có đường thuận lợi nhất đưa stent vào. Luồn Guide wire và sonde qua chỗ hẹp, chụp lại đường mật để xác định chiều dài đoạn hẹp, xác định cỡ stent phù hợp. có đường kính 10mm, chiều dài được xác định bằng chiều dài đoạn hẹp + 40mm.
– Nong, đặt Desiler cỡ phù hợp (6F)
– Đặt Stent, nên sử dụng stent kim loại tự nở không cần bóng nong, có màng phủ cover hoặc không
– Đặt 1 dẫn lưu đường mật qua da trước vị trí đặt stent nếu cần, sau 24h kẹp dẫn lưu, siêu âm hoặc chụp kiểm tra lại đường mật, làm lại xét nghiệm sinh hóa máu đánh giá tắc mật sau 2-3 ngày, nếu lưu thông tốt có thể rút dẫn lưu.
Đặt stent đường mật được cho là thành công về mặt kỹ thuật nếu đáp ứng các tiêu chuẩn:
– Stent nằm đúng vị trí cần đặt, đầu trên và đầu dưới cách u ít nhất 1cm, đầu dưới chỉ nằm trong tá tràng 0,5cm nếu đặt qua bóng Vater.
– Bơm thuốc cản quang qua sonde đặt trước stent, chụp kiểm tra: thuốc lưu thông tốt qua chỗ hẹp để xuống tá tràng, đường mật không dò vào ổ bụng hoặc vào các tĩnh mạch gan.
– Siêu âm ổ bụng kiểm tra không có dịch ổ bụng, dịch màng phổi.
Sau thủ thuật: đánh giá diễn biến lâm sàng và xét nghiệm:
– Theo dõi toàn trạng: mạch, HA, nhiệt độ, dịch mật qua dẫn lưu ( số lượng/24h, màu sắc), mức độ vàng da, vàng mắt, ngứa..
– Xét nghiệm: CTM sau 6h, Bil máu sau 2 ngày, 1 tuần, 1 tháng, 6 tháng.
Men gan, pro máu, (Amylase máu sau 6h với trường hợp đặt qua nhú tá tràng).
– Siêu âm hoặc chụp đường mật qua dẫn lưu kiểm tra tình trạng đường mật và stent sau 2 ngày, 1 tuần, 1 tháng, 6 tháng.
– Điều trị sau đặt stent: Truyền dịch ( HTM 0,9%), Kháng sinh 200mg/12h, hóa chất chống ung thư.
IV. Các Biến Chứng Và Xử Trí
a. Tắc Stent do mật bị cô đặc từ trước, hình thành sỏi bùn.
Đây là một biến chứng sớm, thường xảy ra ở người già, bị mất nước, đặc biệt với những bệnh nhân có viêm đường mật trước khi đặt stent, do đó nên truyền dịch đầy đủ, sử dụng kháng sinh 24-48h. Nếu vẫn còn giãn đường mật nên tiến hành can thiệp lại : đặt dẫn lại lưu đường mật, dẫn lưu sẽ được rút sau 7-10 ngày nếu hết viêm.
b. Tắc do khối u phát triển qua stent :
Đây là biến chứng muộn thường gặp, tiến hành đặt lại dẫn lưu đường mật, điều trị kháng sinh 7-10 ngày, khi hết viêm đường mật, có thể nong và đặt stent thứ hai qua da, trường hợp thất bại xem xét đặt stent qua nội soi. Trường hợp không thể đặt stent thứ hai, có thể đặt dẫn lưu đường mật trước chỗ tắc đơn thuần.
c. Trôi Stent khỏi vị trí đã đặt: rất hiếm gặp do chọn kích cỡ stent không phù hợp
d. Các biến chứng khác do thủ thuật xâm nhập:
Nhiễm trùng, ápxe đường mật : sử dụng kháng sinh, truyền dịch.
Dò mật: hiện tại chưa có báo cáo nào.
Chảy máu đường mật : hiếm gặp, cần làm xét nghiệm chức năng đông máu trước khi tiến hành thủ thuật.
V. Ưu và nhược điểm của phương pháp đặt stent đường mật qua da :
Ưu điểm :
– Tỷ lệ thành công rất cao về mặt kỹ thuật, có thể chọn nhánh đường mật phù hợp để đặt stent với các u lan lên cao bằng cách chọc vào đường mật dưới hướng dẫn của DSA, có thể tiến hành đặt 1 hoặc nhiều stent.
– Ít xâm lấn, giúp bệnh nhân không phải chịu một cuộc mổ nối mật ruột mà vẫn đạt được hiệu quả tương đương.
– Cải thiện chất lượng cuộc sống bệnh nhân vì giúp loại bỏ hoàn toàn hoặc một phần các triệu chứng tắc mật.
– Có thể tiến hành lại đặt thêm stent nếu stent trước bị tắc bởi khối u phát triển.
Nhược điểm :
– Kỹ thuật tương đối khó, đòi hỏi phải có trang thiết bị hiện đại ( máy chụp mạch, siêu âm) và cần có ê kíp thuần thục.
– Giá thành vật liệu ( stent kim loại) còn đắt.
– Mặc dù chất lượng cuộc sống bệnh nhân thay đổi, tuy nhiên đây cũng chỉ là một phương pháp điều trị không triệt căn.
VII. Ca Lâm Sàng :
Trường hợp 1 : Bệnh nhân nữ, 57 tuổi, vào viện vì vàng da tăng dần trong 2 tháng, thỉnh thoảng có sốt, ăn kém. Khám lâm sàng : da và củng mạc mắt vàng đậm, không sốt, bụng chướng nhẹ, gan to. Xét nghiệm Bilirubin toàn phần trong máu 428 umol/l, ALP : 205U/L, PT : 31,3%, CA19-9 : 1388U/. Siêu âm và MRI : U đường mật Klaskin IIIA
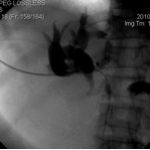
Bệnh nhân được chỉ định và tiến hành phẫu thuật nối mật ruột, tuy nhiên thất bại do không tìm được ống gan phải. Tiến hành đặt stent đường mật qua da từ ống gan phải xuống quai đến, kế quả tốt:

Sau đặt stent 10 ngày bệnh nhân không còn vàng da, vàng mắt, ăn uống tốt. Ra viện sau 10 ngày.Kiểm tra Bilirubin máu sau 2 ngày đặt stent : 244umol/l, siêu âm kiểm tra đường mật trong gan xẹp hoàn toàn, bệnh nhân ra viện sau 7 ngày.
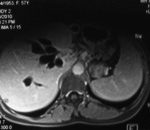
Trường hợp 2: Bệnh nhân nữ, 66 tuổi, vào viện vì đau thượng vị 1 tháng, vàng da tăng dần, ăn kém. Khám lâm sàng : da và củng mạc mắt vàng đậm, không sốt, sờ thấy khối vùng thượng vị. Xét nghiệm Bilirubin toàn phần trong máu 340 umol/l CA19-9 : 46770U/ml. Siêu âm và MRI : U đầu tụy kt 34x36mm
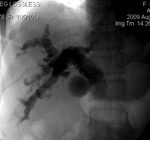
Bệnh nhân không còn chỉ định mổ, được tiến hành đặt stent đường mật qua da từ ống mật chủ xuống tá tràng. Chụp kiểm tra thuốc lưu thông tốt qua stent xuống tá tràng:
Trường hợp 3 :Bệnh nhân nam 64 tuổi, vào viện vàng da tăng dần, ăn kém khoảng 1 tháng nay. Khám lâm sàng : bệnh nhân có da niêm mạc vàng đậm, tiểu sẫm màu, phân bạc màu, bụng mềm, ấn tức nhẹ HSP.Bệnh nhân được kiểm tra siêu âm lại sau 2 ngày : đường mật trong gan xẹp hoàn toàn, Bilirubin ngày thứ 2 sau đặt stent 151umol/l. Da và củng mạc mắt hết vàng sau 10 ngày.
Xét nghiệm : Bilirubin : 379umol/l, ALP 718U/L, CA19-9 : 15673,21U/ml.
Siêu âm và chụp MRI 1,5T : U đường mật vùng rốn gan ( Klaskin IV).
Bệnh nhân được chỉ định đặt stent đường mật qua nội soi tuy nhiên thất bại, tiến hành đặt 2 stent đường mật qua da từ nhánh phân thùy trước và phân thùy sau xuống ống mật chủ. Kiểm tra sau khi đặt stent, thuốc lưu thông tốt qua stent xuống tá tràng, không thông về các tĩnh mạch gan hay ra ngoài ổ bụng.
Kiểm tra sau đặt stent 2 ngày và 1 tuần : bệnh nhân hết vàng da, vàng mắt sau 1 tuần, hết hẳn sau 2 tuần, Bilirubin máu về bình thường sau 2 tuần.
VIII. Tài Liệu Tham Khảo:
1. David J.Eschelman, MD et al (1996) “ Malignant Biliary Duct Obstruction: Long-Term Experience with Gianturco Stents and combined – Modality Radiation Therapy”, Radiology 1996; 200:717-724
2. Deok Hee Lee, MD et al (2000), “Percutaneous Placement of Self-expandable Metallic Biliary Stents in Malignant Extrahepatic Strictures: Indications of Transpapillary and Suprapapillary Methods” Korean J Radiol 2000;1:65-72
3. Devrim Akinci et al (2007) “Palliation of Malignant Biliary and Duodenal Obstruction with Combined Metallic Stenting” , Cardiovasc Intervent Radiol (2007) 30:1173–1177
4. Elias N. Brountzos et al, (2007) “A Survival Analysis of Patients with Malignant Biliary Strictures Treated by Percutaneous Metallic Stenting” Cardiovasc Intervent Radiol (2007) 30:66–73
5. John R.Mathieson, MD et al (1994) “ Malignant obstruction of the common bile duct: Long – Term results of Gianturco – Rosch Metal stents used as initial treatment . Radiology 1994; 192:663-667
6. Jorge A. Soto, MD et al (2000), “Biliary Obstruction: Findings at MR Cholangiography and Cross-sectional MR Imaging” RadioGraphics 2000; 20:353–366
7. Jorge E. Lopera, MD et al (2001) “Malignant Hilar and Perihilar Biliary Obstruction: Use of MR Cholangiography to Define the Extent of Biliary Ductal Involvement and Plan Percutaneous” InterventionsRadiology 2001; 220:90–96
8. Majid Maybody(2009) , “Primary Patency of Wallstents in Malignant Bile Duct Obstruction: Single vs. Two or More Noncoaxial Stents” Cardiovasc Intervent Radiol (2009) 32:707–713
9. Maria Schoder et al (2002), “Malignant Biliary Obstruction: Treatment with ePTFE-FEP– covered Endoprostheses — Initial Technical and Clinical Experiences in a Multicenter Trial” Radiology 2002; 225:35–42
10. Mehmet I˙nal et al (2003) “Percutaneous Placement of Metallic Stents in Malignant Biliary Obstruction: One-Stage or Two-Stage Procedure? Pre-Dilate or Not?” Cardiovasc Intervent Radiol (2003) 26:40–45
11. Nisha I. Sainani, MD et al (2008), “Cholangiocarcinoma: Current and Novel Imaging Techniques” RadioGraphics 2008; 28:1263–1287
12. Shiro Miyayama et al (2004) “Efficacy of Covered Metallic Stents in the Treatment of Unresectable Malignant Biliary Obstruction” , Cardiovasc Intervent Radiol (2004) 27:349–354
13. Shiro Miyayama et al (2008), “Acute Cholecystitis Caused by Malignant Cystic Duct Obstruction: Treatment with Metallic Stent Placement” Cardiovasc Intervent Radiol (2008) 31:S221–S226
14. O Durieux et al (2001), “Radiologieinterventionnelledes voies biliaires” , Encyclopédie Médico-Chirurgicale 33-666-A-10.