Các u thần kinh nội tiết bao gồm nhiều loại u tuyến khác nhau gây tăng cao bất thường hàm lượng hormon trong cơ thể. Những u này được phân loại theo vị trí và loại chế tiết hormon dẫn đến những hội chứng lâm sàng riêng.
Các u chế tiết hormon thường nhỏ và có xu hướng biểu hiện hội chứng lâm sàng khá sớm ngay từ khi u đang ở dạng kích thước nhỏ. Vì thế, việc xác định vị trí của u thường khó khăn với những phương tiện chẩn đoán hình ảnh thường quy. Mặc dù đã có những tiến bộ trong điều trị u thần kinh nội tiết bằng thuốc ở một số ít trường hợp nhưng điều trị phẫu thuật vẫn là tiêu chuẩn vàng để có thể chữa khỏi bệnh. Vì thế, việc xác định vị trí u đóng vai trò quan trong nhất quyết định điều trị phẫu thuật khỏi bệnh.
Trong bài viết này, chúng tôi trình bày tổng quan về vai trò của kỹ thuật lấy máu tĩnh mạch qua ống thông để xác định vị trí một số u thần kinh nội tiết bao gồm hội chứng Cushing, u tụy nội tiết, cường Aldrogen, cường cận giáp.
HỘI CHỨNG CUSHING
Hội chứng Cushing ngoại sinh là tình trạng lâm sàng gây bởi sự tăng kéo dài nồng độ glucocortisol trong máu. Bệnh Cushing (do u tuyến yên gây tăng tiết cortisol) chiếm khoảng 80- 90% trong số các bệnh tăng tiết cortisol phụ thuộc hormone ACTH, còn lại khoảng 10 – 20% do u lạc chỗ tăng tiết ATCH. Chẩn đoán nguyên nhân của hội chứng Cushing dựa vào sự khác biệt nồng độ ACTH: nồng độ ACTH thấp trong hội chứng Cushing không phụ thuộc ACTH (u thượng thận, ung thư tuyến thượng thận); nồng độ cao tương ứng với hội chứng Cushing phụ thuộc ACTH (u tuyến yên hoặc u tuyến yên lạc chỗ).
Chẩn đoán phân biệt bệnh lý Cushing do tuyến yên với u chế tiết ACTH lạc chỗ hoặc hội chứng Cushing không phụ thuộc ACTH là chìa khoá cho việc điều trị. Mặc dù có nhiều phương pháp thăm dò không xâm lấn kết hợp với xét nghiệm sinh hoá nhưng không có phương pháp nào đạt độ chính xác tuyệt đối. Trong các phương tiện chẩn đoán u tuyến yên trong bệnh lý Cushing, chụp cộng hưởng từ là lựa chọn đầu tiên vì phương pháp này có độ chính xác cao nhất, mặc dù độ chính xác của cộng hưởng từ khoảng 50- 75% [1]. Một nghiên cứu gần đây về giá trị của cộng hưởng từ chẩn đoán bệnh Cushing cho thấy độ nhạy của phương pháp là 75% ở người lớn và 55% ở nhóm tuổi thiếu niên [2]. Mặt khác, có thể phát hiện u tuyến yên ở 10% trong quần thể bình thường mà không có triệu chứng lâm sàng vì thế nếu thấy u tuyến yên trên phim cộng hưởng từ cũng chưa thể khẳng định chắc chắn đây là u tăng chế tiết ACTH [3]. Ngược lại, phim chụp MRI bình thường cũng không thể loại trừ được u tuyến yên tăng chế tiết ACTH bởi vì các loại u này thường rất nhỏ để có thể phát hiện.
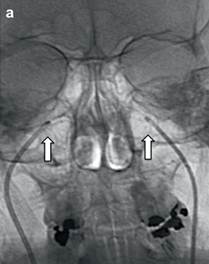
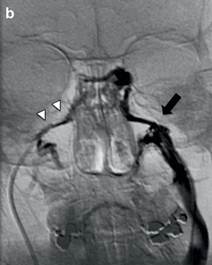
Lấy máu tĩnh mạch đá dưới xét nghiệm hormone ACTH được chỉ định trong hội chứng Cushing nhưng không xác định được nguyên nhân hoặc có sự bất tương xứng giữa kết quả xét nghiệm với kết quả thăm khám hình ảnh. Với kỹ thuật này, hàm lượng ACTH được định lượng tại tĩnh mạch đá dưới là nơi dẫn lưu của các hormone tuyến yên vào tuần hoàn và so sánh với nồng độ ACTH trong máu ngoại vi. Về kỹ thuật, đường vào cùa catheter từ hai tĩnh mạch đùi, catheter 5F hoặc 6F đưa lên tĩnh mạch cảnh hai bên và vào tĩnh mạch đá dưới. Để kiểm tra vị trí của catheter có thể chụp cản quang áp lực cao qua catheter bên đối diện để thấy thuốc cản quang trào ngược vào xoang hang và qua xoang gian hang để xuống tĩnh mạch đá dưới bên đối diện. Đầu của catheter được đặt trong tĩnh mạch đá dưới đoạn sát nền sọ. Các mẫu máu được lấy tại tĩnh mạch đá dưới và tĩnh mạch ngoại vi song song với nhau ở thời điểm trước tiêm CRH (corticotroph releasing hormone) và sau tiêm ở thời điểm 3 phút, 5 phút và 10 phút. Đánh giá kết quả khi nồng độ ACTH trung tâm cao hơn trong máu ngoại vi 2- 3 lần là có ý nghĩa chẩn đoán bệnh Cushing do nguyên nhân tuyến yên. Phương pháp định lượng hormone ACTH qua catheter có độ nhạy và đặc hiệu cao khoảng (88-100%) và (67-100%) trong việc xác định vị trí của u tuyến yên hướng vỏ thượng thận [1]. Ý nghĩa của phương pháp lấy máu tĩnh mạch trong chẩn đoán u chế tiết ACTH lạc chỗ chưa được báo cáo.
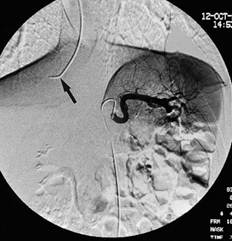
Hình 1. (a) hai catheter 5F (multipurpose) đặt vào tĩnh mạch đá dưới; (b) bơm thuốc cản quang vào ống thông bên trái thấy thuốc trào ngược vào xoang hang (mũi tên đen), sang xoang hang bên đối diện và xuống tĩnh mạch đá dưới bên đối diện (mũi tên trắng) để chắc chắn cả hai catheter đã đặt đúng vị trí [1].
U TỤY NỘI TIẾT
U tụy nội tiết là loại u hiếm gặp xuất phát từ các tế bào đảo tụy Langerhans, chiếm khoảng 1- 2% các u thần kinh nội tiết của tụy. U tụy nội tiết được chia thành hai nhóm, u chức năng và không chức năng. U chức năng phân loại dựa vào loại hormone chế tiết tương ứng với các triệu chứng lâm sàng khác nhau như Insulinoma, Gastrinoma, Glucagonoma… Các loại u chức năng thường có kích thước nhỏ <20 mm (chiếm khoảng 90%) gây khó khăn trong chẩn đoán [1]. Kỹ thuật lấy máu tĩnh mạch xét nghiệm chủ yếu áp dụng trong bệnh cảnh lâm sàng nghi ngờ Insulinoma là loại u thường gặp nhất trong các u tụy nội tiết trong khi các phương pháp chẩn đoán hình ảnh không thấy u. Cơ sở của phương pháp dựa trên nguồn cấp máu của tụy từ động mạch vị tá tràng, động mạch lách và động mạch mạc treo tràng trên, các u tụy nội tiết thường nhỏ và rất tăng sinh mạch. Hormone tuyến tụy đổ vào tĩnh mạch gan phải. U tụy tiết tiết insulin đáp ứng với nồng độ canxi trong máu trong khi tế bào beta của tụy bình thường không đáp ứng với nghiệm pháp này.
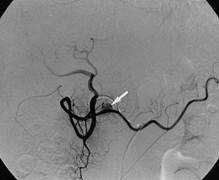
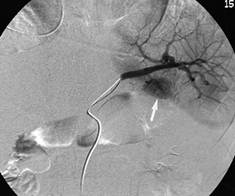
Kỹ thuật: một catheter 5F (cobra) đi qua tĩnh mạch đùi đặt ở tĩnh mạch gan phải để lấy máu tĩnh mạch. Một catheter khác đi qua động mạch đùi bên đối diện để luồn vào lần lượt động mạch vị tá tràng, động mạch lách, động mạch mạc treo tràng trên để chụp mạch. Mục đích của chụp mạch để tìm các điểm tăng sinh mạch của tụy. Tại mỗi vị trí của catheter trong 3 động mạch trên, lần lượt bơm nhanh 5 ml canxi gluconat (0,025 mEq Ca2+ /kg). Ống thông đặt ở tĩnh mạch gan phải sẽ lấy máu trước khi bolus Canxi, sau khi bơm lần lượt 30 giây, 60 giây và 120 giây. Kết quả xét nghiệm Insulin tại mỗi thời điểm và vị trí bơm canxi vào động mạch sẽ so sánh với nồng động insulin trong máu ngoại vi. Nếu nồng độ hormone tăng gấp 2 lần trở lên sau khi tiêm tương ứng với vị trí của insulinoma: nồng độ insulin gấp 2 lần sau khi bơm canxi vào động mạch vị tá tràng hoặc mạc treo tràng trên tương ứng với insulinoma vị trí đầu, móc tụy; động mạch lách tương ứng với insulinoma thân tụy, đuôi tụy. Ngoài ra chụp lần lượt ba động mạch trên cũng cho thông tin về vị trí khối u tăng sinh mạch; chụp động mạch gan chung có thể phát hiện khối u tăng sinh mạch di căn vào gan mà các phương pháp khác không phát hiện được [4].
Phương pháp bơm canxi chọn lọc đường động mạch kết hợp với lấy máu tĩnh mạch trên gan để xác định vị trí insulinoma là phương pháp có độ chính xác cao đối chiếu với kết quả sau mổ. Chỉ định của phương pháp trong trường hợp hội chứng u tụy tăng tiết insulin điển hình nhưng các thăm khám khác không thể xác định được vị trí của u tuyến [4].
- a
- b
- c
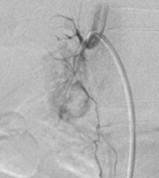
Hình 2. (a) khối u đầu tụy tăng sinh mạch từ động mạch vị tá tràng, (b) u vùng thân tụy từ động mạch lách. (c) ống thông đặt vào tĩnh mạch gan phải có thể đi đường tĩnh mạch đùi hoặc đi từ tĩnh mạch cảnh trong xuống [4].
U TUYẾN THƯỢNG THẬN
Cường aldosteron là nguyên nhân thường gặp nhất trong các bệnh nhân tăng huyết áp có căn nguyên. Nguyên nhân của tăng aldosterone là do u tuyến thượng thận một bên hoặc tăng sinh hormone từ cả hai tuyến. Nguyên nhân hiếm gặp khác gồm ung thư tuyến thượng thận và hội chứng tăng aldosterone có tính chất gia đình. Xác định được vị trí tuyến cường chức năng là chìa khóa của việc điều trị bệnh vì phẫu thuật cắt u thượng thận có thể khỏi hoàn toàn tình trạng tăng huyết áp. Nếu tăng sản tuyến thượng thận hai bên không có chỉ định phẫu thuật [1].
Các phương pháp chẩn đoán hình ảnh thường quy gồm cắt lớp vi tính và cộng hưởng từ có độ nhạy và đặc hiệu cao trong việc phát hiện u tuyến đến 90%, tuy nhiên nhóm bệnh nhân còn lại rất khó xác định vị trí u tuyến [5]. Lấy máu tĩnh mạch thượng thận định lượng aldosterone được coi là tiêu chuẩn vàng trước phẫu thuật để phát hiện vị trí u tuyến thượng thận chế tiết andosterone với độ cính xác 92-100% và đa số các nghiên cứu đều ủng hộ việc xét nghiệm andosterne qua catheter trước mổ [1, 6, 7].
Kỹ thuật: cần phải chụp CT mạch lấy thì tĩnh mạch để xác định giải phẫu của tĩnh mạch vùng thắt lưng và các biến thể giải phẫu nếu có. Thông thường tĩnh mạch thượng thận phải đổ vào mặt sau của tĩnh mạch chủ bụng, tĩnh mạch thượng thận trái đổ chung với tĩnh mạch hoành dưới trái sau đó đổ vào mặt trên của tĩnh mạch thận trái. Đường luồn ống thông từ tĩnh mạch đùi, sử dụng catheter cobra 5F có lỗ bên, nếu khó luồn ống thông vào bên trái có thể dùng thêm catheter Simmons 5F. Lấy máu tại vị trí tĩnh mạch thượng thận và tĩnh mạch ngoại vi. Chênh lệch nồng độ > 3 lần mới có ý nghĩa chẩn đoán bệnh; chênh lệch từ 2- 3 lần cần phải cân nhắc, dưới 2 lần được coi là không có ý nghĩa chẩn đoán u thượng thận 1 bên [1].
- a
- b
- c
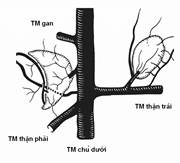
Hình 3. (a) giải phẫu tĩnh mạch thượng thận hai bên. Catheter luồn vào tĩnh mạch thượng thận trái (b) và phải (c).
U TUYẾN CẬN GIÁP
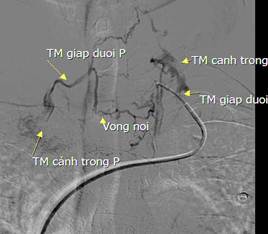
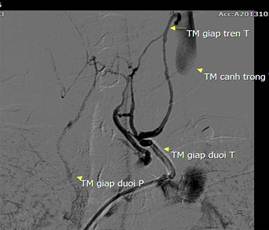
Cường cận giáp nguyên phát là bệnh phổ biến trong các bệnh nội tiết và thường gặp ở bệnh nhân nữ giới sau tuổi 40. Tăng tiết hormon cận giáp (parathyroid hormon- PTH) gây tăng cao hàm lượng can xi trong máu dẫn đến biểu hiện lâm sàng ở nhiều cơ quan trong cơ thể như hệ cơ xương, thận, giảm nhịp tim, giảm huyết áp, táo bón kéo dài… ảnh hưởng đến chất lượng cuộc sống, thậm chí bệnh có thể gây tử vong. Điều trị phẫu thuật cắt u cận giáp có tỷ lệ khỏi khoảng 95% và tỷ lệ tai biến dưới 3% nếu xác định được chính xác vị trí của u tuyến [8]. Trong một số trường hợp, các phương pháp thăm khám hình ảnh không xâm lấn trên cho kết quả âm tính; một số trường hợp còn triệu chứng cường cận giáp sau mổ do u tuyến cận giáp lạc chỗ trong trung thất thì hầu như không thể xác định được chính xác vị trí u tuyến cận giáp. Phương pháp lấy máu tĩnh mạch vùng cổ dựa trên nguyên tắc: hormon của bốn tuyến cận giáp tiết ra sẽ theo các tĩnh mạch tuyến giáp gồm tĩnh mạch giáp trên, giáp giữa và giáp dưới đổ về tuần hoàn tĩnh mạch, nếu lấy máu tại các tĩnh mạch tuyến giáp để định lượng PTH có thể xác định được tuyến cận giáp nào cho lượng hormon cao hơn các tuyến còn lại tương ứng với tuyến cận giáp có u. Ngay cả u tuyến lạc chỗ trong trung thất cũng có thể được phát hiện nhờ lấy máu tĩnh mạch tuyến ức xét nghiệm. Phương pháp này có độ nhạy cao hơn các phương pháp không xâm lấn khác và được khuyến cáo trong một số trường hợp không phát hiện được vị trí u tuyến cận giáp hoặc còn hội chứng cường cận giáp sau mổ [5, 9].
- a
- b
- c
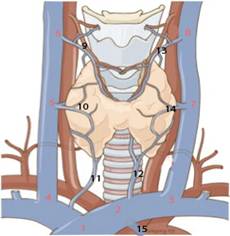
Hình 4. (a) sơ đồ các vị trí lấy máu; (b,c) catheter luồn vào các vị trí tĩnh mạch để lấy máu.
KẾT LUẬN
Lấy máu tĩnh mạch xét nghiệm hormone trong các bệnh lý u tuyến nội tiết phức tạp là phương pháp có giá trị để xác định vị trí u tuyến. Mặc dù những tiến bộ trong các phương pháp thăm khám hình ảnh không xâm lấn nhưng những nghiên cứu gần đây đều cho thấy giá trị của phương pháp trong những trường hợp u tuyến nội tiết phức tạp, góp thêm một công cụ chẩn đoán cho bác sỹ lâm sàng.
TÀI LIỆU THAM KHẢO
1. Patel, C. and M. Matson (2011), The role of interventional venous sampling in localising neuroendocrine tumours. Curr Opin Endocrinol Diabetes Obes. 18(4): p. 269-77.
2. Savage, M.O. and H.L. Storr (2012), Pediatric Cushing’s disease: Management Issues. Indian J Endocrinol Metab. 16(Suppl 2): p. S171-5.
3. Hall, W.A., M.G. Luciano, J.L. Doppman, et al. (1994), Pituitary magnetic resonance imaging in normal human volunteers: occult adenomas in the general population. Ann Intern Med. 120(10): p. 817-20.
4. Sung, Y.M., Y.S. Do, M.K. Lee, et al. (2003), Selective intra-arterial calcium stimulation with hepatic venous sampling for preoperative localization of insulinomas. Korean J Radiol. 4(2): p. 101-8.
5. Ogilvie, C.M., P.L. Brown, M. Matson, et al. (2006), Selective parathyroid venous sampling in patients with complicated hyperparathyroidism. Eur J Endocrinol. 155(6): p. 813-21.
6. White, M.L., P.G. Gauger, G.M. Doherty, et al. (2008), The role of radiologic studies in the evaluation and management of primary hyperaldosteronism. Surgery. 144(6): p. 926-33; discussion 933.
7. Miller, B.S. (2010), The role of radiologic studies in the evaluation and management of primary hyperaldosteronism. Surgery. 147(1): p. 174-5.
8. Norman, J. and D. Politz (2009), 5,000 parathyroid operations without frozen section or PTH assays: measuring individual parathyroid gland hormone production in real time. Ann Surg Oncol. 16(3): p. 656-66.
9. Witteveen, J.E., J. Kievit, A.R. van Erkel, et al. (2010), The role of selective venous sampling in the management of persistent hyperparathyroidism revisited. Eur J Endocrinol. 163(6): p. 945-52.
ThS. BS. Nguyễn Ngọc Cương